今天的內容是北京大學人民醫院心內科主任孫寧玲交流分享的《國家基層高血壓防治管理指南要點介紹》。供基層衛生工作者參考借鑒。主體分為以下兩個方面👨🏽💼:
一、我國高血壓防治現狀
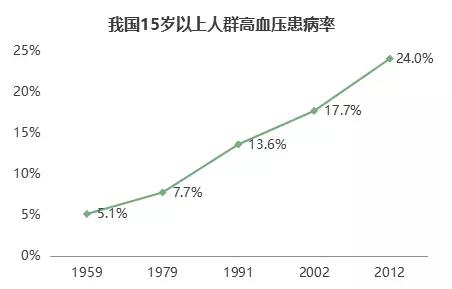
我國每10名成年人中,有2.5人患高血壓,且患病率呈明顯上升趨勢。
《中國居民營養與慢性病狀況報告2015》顯示🙍🏿♀️:2012年全國18歲及以上居民高血壓患病率為25.2%。
2013~2014年年我國約有2.9億成年高血壓患者,相比2002年凈增1.4億👨🏭。
血壓控製欠佳是心血管死亡的重要因素
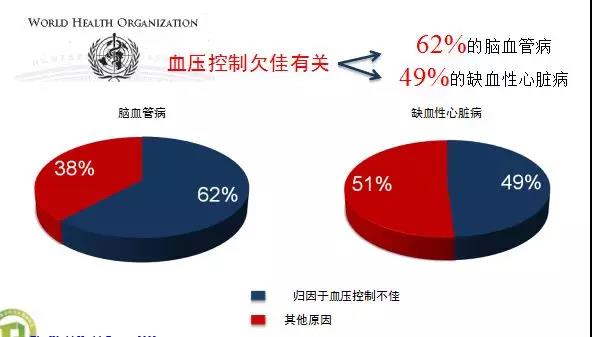
對於患者而言,高血壓可引發腦卒中、心肌梗死等心腦血管病、致殘致死率高🎒。
高血壓具體會引發以下並發症:
高血壓性視網膜病變
缺血性腦卒中
腦出血
短暫性腦缺血發作
高血壓腎病
腎衰竭
心肌梗死
心絞痛
心力衰竭
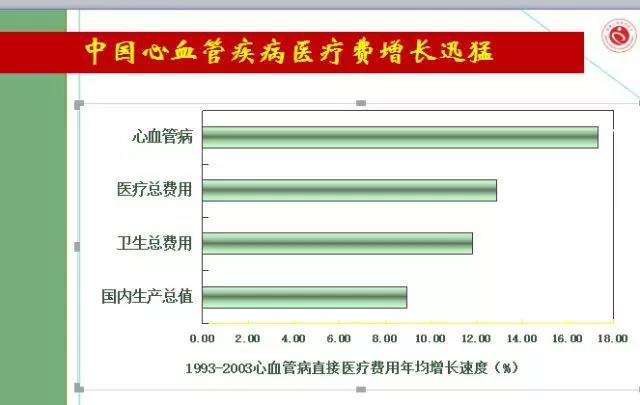
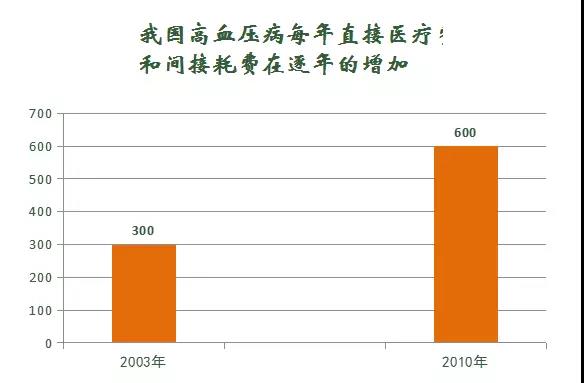
對於國家社會而言🚧,我國每年由於高血壓導致患者過早死亡人數高達200萬👾💹,直接醫療費用366億元🧑。
基層社區是高血壓防控的主戰場🧗🏿♀️,用藥不合理,患者依從性低問題仍較嚴重🧑🏿✈️。其中,百分之九十的高血壓患者就診於農村和城鎮社區,不合理用藥🧑🏼🦲,重復用藥,如聯合用藥時,重復使用同一種藥物機製類似🤦🍝,可能達不到良好的降壓效果,反而導致不良反應出現。聯合用藥方案不合理👷🏽,如使用不推薦的聯用方案👨🏽🔬。如ACEI(血管緊張素轉化酶抑製劑)+ARB。
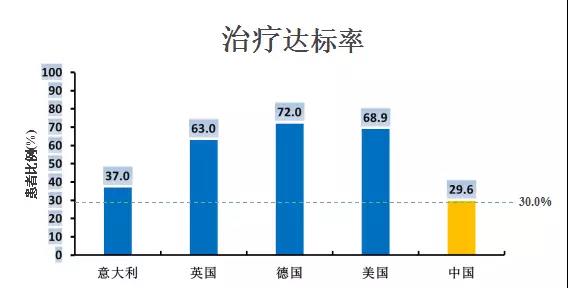
患者依從性低,我國社區醫療機構的高血壓患者服藥控製率僅為25.4%。
2017年發布的高血壓治療相關指南
相對於前版😩,兩個新版指南更加適用於基層醫療機構使用。
從《高血壓合理用藥指南(第1版)》到《高血壓合理用藥指南(第2版)》;
第2版順應高血壓治療形式的改變🕵🏻:高血壓分級診療🤞🏿,高血壓治療要規範,並下沉到基層醫療服務中心,治療藥物不僅在等級醫院應用合理🤹🏽♀️,在基層醫院也能規範地合理應用👩💼。
第2版采用基層單位醫務人員更易理解和把握的劃分方式🥁,進一步強化臨床合理用藥重要性。
從《中國高血壓基層管理指南(2014年版)》到《2017國家基層高血壓防治管理指南》;
2017年版指南在2014年版基礎上,結合基層實際🦏,更加簡單實用🤸♂️,集技術指導與管理評估於一體;
以基層“可實施🍅、可追蹤、可考評💅🏻↖️、可負擔”為原則。
醫聯體建設和家庭醫生簽約服務被稱為分級診療的兩大抓手,有利於醫療資源下沉,提升基層服務能力。
2016年6月6日,國務院醫改辦等部門發布《關於推進家庭醫生簽約服務的指導意見》:
家庭醫生:主要包括基層醫療衛生機構全科醫生❤️,以及具備能力的鄉鎮衛生院醫師和鄉村醫生等👩🚒。
基層醫療衛生機構:明確家庭醫生團隊的工作任務👨🏼🦱、工作流程🎅🏿、製度規範及成員職責分工🗓,並定期開展績效考核。
鼓勵組合式簽約:引導居民或家庭在與家庭醫生團隊簽約的同時,自願選擇一所二級醫院、一所三級醫院,建立“1+1+1”的組合簽約服務模式。
2017年🍛:老年人、孕產婦、兒童🔠👩👧👧、殘疾人以及高血壓、糖尿病👨🏻⚕️、結核病等慢性疾病和嚴重精神障礙患者等重點人群簽約服務覆蓋率達到60%以上
2017年4月26日,國務院發布《關於推進醫療聯合體建設和發展的指導意見》:到2020年,全面推進醫聯體建設,形成較為完善的醫聯體政策體系🚆。所有二級公立醫院和政府辦基層醫療衛生機構全部參與醫聯體。
高血壓分級診療中,基層醫療機構對於高血壓的一級預防、二級預防意義重大
基層醫療機構功能定位
(1)疾病初步診斷,按照診療指南、製定個性化 ⛪️、規範化的治療方案;
(2)建立健康檔案和檔案🎴,做好信息報告工作;
(3)實施患者年度常規體檢,有條件的可以開展並發症篩查;
(4)開展患者隨訪、基本治療及康復治療🚴🏻;
(5)開展健康教育,指導患者自我健康管理;
(6)實施雙向轉診👸🏽🥨。
高血壓作為慢性病🗞,有效的患者管理對疾病控製十分重要,基層在高血壓患者分層分級管理中的作用仍需加強。
二、基層高血壓防治管理指南要點介紹
指南製定目的
(一)基層醫療機構(社區衛生那個服務中心、社區衛生服務站𓀉、鄉鎮衛生院、村衛生室)是高血壓管理的“主戰場”,其管理水平的高低將直接影響到我國未來心腦血管疾病發展趨勢。
(二)國家基本公共衛生服務項目中的高血壓患者健康管理👩👩👦,旨在通過合理,有效的治療🫶🏻,提高血壓達標率,減少或延緩並發症的發生,以達到降低病死率🧚🏽♂️、提高生活質量的最終目的。
(三)滿足廣大基層醫務工作者的需要🚏👩🏼💼,有效支持基層高血壓管理。
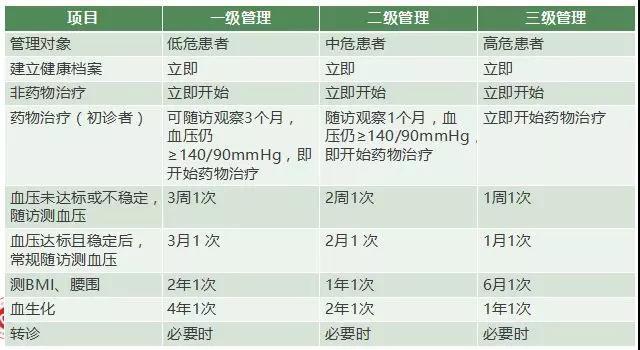
基層高血壓管理基本要求
組建高血壓管理團隊
依托家庭醫生製度建設,成立由家庭醫生、社區護士、公共衛生醫師(含助理公共衛生醫師)等組成的高血壓管理團隊🧚🏽♂️;
通過簽約服務方式,為轄區內高血壓患者提供規範服務;
家庭醫生為經國家統一考核合格的醫務人員。
配置基本設備
血壓計:推薦使用經認證的上臂式電子血壓計;
允許使用傳統的臺式水銀柱血壓計;
不推薦使用腕式或手指式電子血壓計🙇🏼♀️💄;
其他應配備設備:身高體重計、血常規分析儀→、尿常規分析儀👩🏿🦱、血生化分析儀、心電圖機、測量腰圍的軟尺👨🏻🦰。
有條件者:動態血壓監測儀🧝🏿♂️、心臟超聲💇🏽♀️、血管彩色多普勒超聲、胸部X線及眼底檢查設備等🚶🏻♂️。
保障基本藥物
A🙎🏻♀️:ACEI和ARB。ACEI與ARB降壓作用機製相似💪🏽,應至少具備一種;
B🦹♀️:β受體阻滯劑🧑🏻🦯➡️;
C:CCB❇️,即鈣通道阻滯劑🧑🦱,二氫吡啶類鈣通道阻滯劑常用於降壓🚵🏼♀️🤙;
D:利尿劑🏢,噻嗪類利尿劑常用於降壓🌖。
血壓測量——測量方式
診室血壓:基層醫療衛生機構應以診室血壓作為確診高血壓的主要依據;
家庭自測血壓:作為患者自我管理的主要手段,也可用於輔助診斷;
動態血壓監測:有條件的基層醫療衛生機構可采用,作為輔助診斷及調整藥物治療的依據🦶🏻。
高血壓診斷標準
以診室血壓測量結果為主要診斷依據:
如果首診SBP≥140和/或DBP ≥ 90mmHg🫲,
建議:4周內復查兩次,
非同日3次測量均達上述診斷界值🔝,即可確診🧖🏽。
如果首診SBP≥180和/或DBP ≥ 110mmHg,伴有急性症狀🖋。建議立即轉診🐤。無明顯症狀者,排除其他可能的誘因,並安靜休息後復測仍達此標準,即可確診,建議立即給予藥物治療。
診斷不確定或懷疑“白大衣高血壓”👩🏻🔬:有條件的可結合動態血壓監測或家庭自測血壓輔助診斷,無條件的,建議轉診。
白大衣高血壓指的是反復出現的診室血壓升高🌁,而診室外的動態血壓監測或家庭自測血壓正常✋🏼。
單純性收縮期高血壓:收縮壓≥140mmHg和舒張壓<90mmHg。
高血壓患者評估
評估心血管病發病風險、靶器官損害及並存的臨床情況,是確定高血壓治療策略的基礎。初診時及以後每年建議評估一次🫰。
從以下三個方面進行評估:
病史:既往是否有糖尿病、腦卒中🖖、冠心病、心力衰竭、腎臟疾病、外周動脈粥樣硬化病等合並症;
高血壓👳🏽♂️、糖尿病👨🏿🚀、血脂正常及早發心血管病家族史;
吸煙、飲酒史。
體格檢查:血壓0️⃣、心率🎅🏻、心律、身高💽、體重🤘、腰圍👧🏽、確認有無下肢水腫等。
輔助檢查🎹:血常規、尿常規🛞、生化📑、心電圖。
有條件者可選做:動態血壓監測😘、超聲心動圖、頸動脈超聲、尿蛋白/肌酐、胸片、眼底檢查等。
高血壓治療三原則
達標
降壓目標:一般高血壓患者:收縮壓<140mmHg且舒張壓<90mmHg;年齡≥80歲且未合並糖尿病或慢性腎臟疾病的患者🕘:收縮壓<150mmHg且舒張壓<90mmHg⚠️。
平穩
平穩降壓。告知患者長期堅持生活方式幹預和藥物治療🫸🏼,保持血壓長期平穩至關重要;
長效製劑有利於每日血壓的平穩控製🦵🏽,對減少心血管並發症有益,推薦使用📊🔝。
綜合管理
選擇降壓藥物時應綜合考慮其伴隨合並症情況😌;
對於已患心血管疾病患者及具有某些危險因素的患者👴🏿,應考慮給予抗血小板及調脂治療,以降低心血管疾病再發及死亡風險📿。
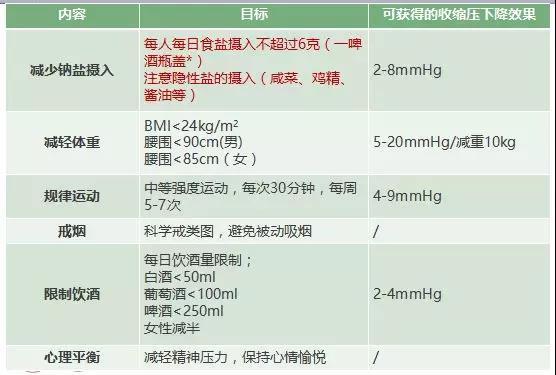
高血壓生活幹預
為提高可行性,可根據患者意願,每次有針對性地選擇1~2項需改善的生活方式,持續督促、追蹤👩🏽🔧。
註:普通啤酒瓶蓋去掉膠皮墊後水平裝滿可盛6克食鹽。
薈萃分析:高鹽攝入顯著增加卒中和心腦血管風險,腦卒中相對風險增加23%,心血管病相對風險增加27%。鈉鹽對中國人群的收縮壓影響更大。全球心血管疾病死亡人數中,每年有135萬歸因於過多食鹽攝入。所以,限鹽可以降低心血管病發病率。
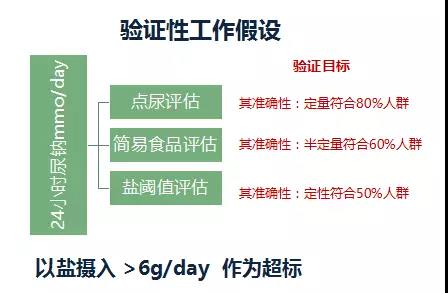
高血壓患者攝入量的簡易方法的建立及評估。
食鹽量篩查方法(一),建立中國高血壓患者點尿(Na/Cr)對鹽攝入量的評估,適合於門診可作尿鈉和尿肌酐的醫療機構。
食鹽量篩查方法 (二),建立我國簡易的膳食調查(FFQ),評價鹽的攝入的方法💪🏿🥰。適合於不能做尿檢側的基層。
食鹽量方法(三)📒🙆🏼,建立我國簡易的高血壓患者對自己食鹽量口味鹹淡的識別的判斷🌪📽,適用於各類食鹽量的患者。
設置不同的鹽水濃度梯度,從低濃度到高濃度滴於被調查者舌上,感覺出鹹味的最低濃度為鹽閾。此種方法簡便卻粗略,可以判斷個人嗜鹽程度,定性地反應攝鹽量。
中國專家共識
高血壓藥物治療——已用藥患者的治療方案調整建議

高血壓轉診,有三種,分別是出診轉診、隨訪轉診和急救車轉診。
轉診
嚴重情況的急救車轉診
高血壓長期隨訪管理
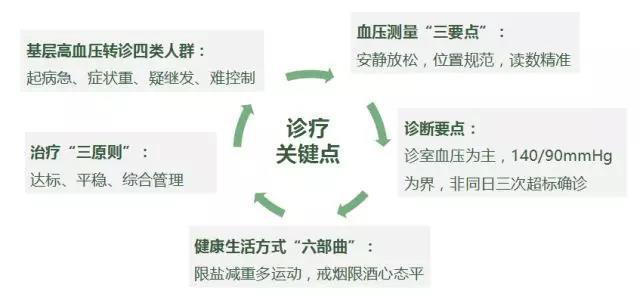
小結——基層高血壓診療關鍵點